Mỗi bệnh nhân sẽ có phác đồ điều trị bệnh ung thư dạ dày khác biệt, phụ thuộc vào giai đoạn bệnh, khả năng đáp ứng, sức khoẻ của người bệnh… Những phác đồ điều trị này đều được bác sĩ nghiên cứu kỹ lưỡng và chỉ định riêng cho từng ca bệnh. Dưới đây là một số phác đồ Bộ Y tế và các nước tiên tiến đang áp dụng trong điều trị ung thư dạ dày, bạn có thể tham khảo để nắm rõ thêm thông tin.
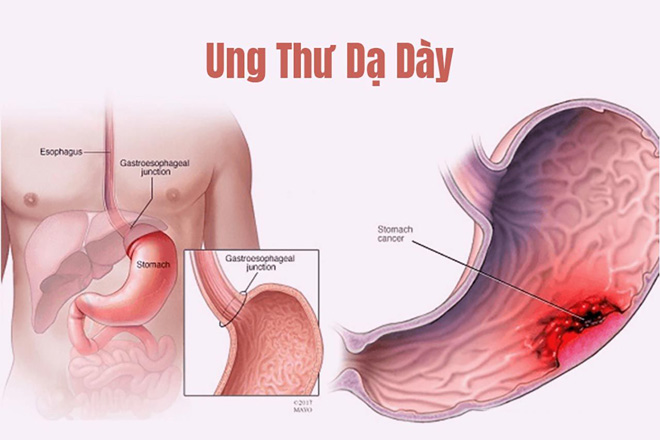
1. Phác đồ điều trị bệnh ung thư dạ dày của Bộ Y tế
Tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị ung thư dạ dày” được Bộ Y tế ban hành ngày 17 tháng 7 năm 2020 đưa ra hướng dẫn về: nguyên nhân – các yếu tố nguy cơ, chẩn đoán, điều trị và tiên lượng – theo dõi.
Trong đó có đưa ra một số phác đồ điều trị tiêu biểu trong điều trị ung thư dạ dày như sau:
1.1. Phác đồ hoá trị trước mổ
Phác đồ hóa trị trước mổ được áp dụng chủ yếu cho ung thư dạ dày giai đoạn 2, 3 khi các tế bào ung thư đã xâm lấn đến thành dạ dày và lan sang các hạch bạch huyết. Ung thư dạ dày giai đoạn 1 cũng có thể kết hợp phẫu thuật và sử dụng hoá trị trước mổ, tuy nhiên không phổ biến.
Mục tiêu của phác đồ hóa trị trước mổ:
- Giảm kích thước khối u, giảm sự xâm lấn ra khu vực xung quanh, giảm di căn hạch và các cơ quan khác giúp tăng khả năng phẫu thuật thành công.
- Hạn chế di căn trước phẫu thuật, giảm tỷ lệ tái phát và di căn sang cơ quan khác.
- Đánh giá được độ nhạy của tế bào ung thư với hóa chất.
- Cải thiện tiên lượng sống cho người bệnh
Một số phác đồ điều trị bệnh ung thư dạ dày theo háo trị trước mổ có thể sử dụng:
1.1.1 Hoá xạ kết hợp
1- Phác đồ Paclitaxel + Carboplatin
- Paclitaxel: 50mg/m2 truyền tĩnh mạch ngày 1
- Carboplatin AUC 2 truyền tĩnh mạch ngày 1
- Truyền hàng tuần cùng xạ trị x 5 tuần
2 – Phác đồ Oxaliplatin + 5FU
- Oxaliplatin 85mg/m 2 truyền tĩnh mạch ngày 1
- Leucovorin 400 mg/m2 truyền tĩnh mạch ngày 1
- 5-FU 400 mg/m2 truyền tĩnh mạch bolus ngày 1
- 5-FU 800 mg/m2 truyền tĩnh mạch 24 giờ ngày 1-2
- Chu kỳ 14 ngày x 3 chu kỳ cùng xạ trị và 3 chu kỳ sau xạ trị.
3 – Phác đồ Oxaliplatin + Capecitabine
- Oxaliplatin 85mg/m 2 truyền tĩnh mạch ngày 1, 15 và 29
- Capecitabine 625mg/m2 uống x 2 lần/ ngày 1-5 trong 5 tuần cùng xạ trị
4 – Phác đồ Cisplatin + Capecitabine
- Cisplatin 30mg/m2 truyền tĩnh mạch ngày 1
- Capecitabine 800mg/m 2 uống x 2 lần/ ngày 1
- Truyền hàng tuần cùng xạ trị x 5 tuần
1.1.2. Hoá trị đơn thuần
1 – Phác đồ EOX
- Epirubicin 50mg/m2 truyền tĩnh mạch ngày 1
- Oxaliplatin 130mg/m 2 truyền tĩnh mạch ngày 1
- Capecitabine 625mg/m 2 uống 2 lần/ ngày, ngày 1-21
- Chu kỳ 21 ngày x 3 chu kỳ trƣớc mổ và 3 chu kỳ sau mổ
2 – Phác đồ ECX
- Epirubicin 50mg/m 2 truyền tĩnh mạch ngày 1
- Cisplatin 60mg/m 2 truyền tĩnh mạch ngày 1
- Capecitabine 1000-1250mg/m 2 uống ngày 1-21
- Chu kỳ 21 ngày x 3 chu kỳ trƣớc mổ và 3 chu kỳ sau mổ
3 – Phác đồ FLOT
- Docetaxel 50mg/m 2 truyền tĩnh mạch ngày 1
- Oxaliplatin 85mg/m 2 truyền tĩnh mạch ngày 1
- Leucovorin 200 mg/m2 truyền tĩnh mạch ngày 1
- 5-FU 1200 mg/m2 truyền tĩnh mạch 24 giờ ngày 1, 2
- Chu kỳ 14 ngày x 4 chu kỳ trƣớc mổ và 4 chu kỳ sau mổ
4 – Phác đồ Cisplatin + TS-1
- Cisplatin 30mg/m 2 truyền tĩnh mạch ngày 1
- TS-1 40mg-50mg/m 2 x 2 lần/ngày uống ngày 1-14
- Chu kỳ 3 tuần
5 – Phác đồ Cisplatin + TS-1
- Cisplatin 30mg/m 2 truyền tĩnh mạch ngày 1
- TS-1 40mg-50mg/m 2 x 2 lần/ngày uống ngày 1-28
- Chu kỳ 6 tuần
1.1.3. Các phác đồ khác
1 – Phác đồ 5-FU + cisplatin
- Cisplatin 75-100mg/m2, truyền tĩnh mạch ngày 1, 29
- 5-FU 750-1.000mg/m2 , truyền tĩnh mạch 24 giờ vào các ngày 1-4 và 29-32.
- Chu kỳ 35 ngày.
2 – Phác đồ 5-FU + cisplatin
- Cisplatin 15mg/m2, truyền tĩnh mạch ngày 1-5
- 5-FU 800mg/m2 , truyền tĩnh mạch 24 giờ vào các ngày 1-5.
- Chu kỳ 21 ngày x 2 chu kỳ.
3 – Phác đồ paclitaxel + 5-FU
- Paclitaxel 45-50mg/m2, truyền tĩnh mạch ngày 1, hàng tuần
- 5-FU 300mg/m2 , truyền tĩnh mạch liên tục hàng ngày, ngày 1-5, hàng tuần x 5 tuần.
4 – Phác đồ paclitaxel + capecitabine
- Paclitaxel 45-50mg/m2, truyền tĩnh mạch ngày 1
- Capecitabine 625-825mg/m2, uống 2 lần/ngày, ngày 1-5, hàng tuần x 5 tuần
1.2. Phác đồ hoá trị bổ trợ
Tương tự, phác đồ hoá trị bổ trợ cũng chủ yếu được chỉ định khi điều trị ung thư dạ dày giai đoạn 2 và 3, có thể sử dụng trong giai đoạn 1 nhưng hiếm.
Mục tiêu của phác đồ hóa trị sau phẫu thuật:
- Tiêu diệt các tế bào ung thư còn sót lại hoặc phẫu thuật không chạm tới
- Giảm nguy cơ tái phát, ngăn tế bào ung thư không phát triển lại hoặc nhân lên
- Tăng tiên lượng sống cho người bệnh
Phác đồ áp dụng cho bổ trợ có thể lựa chọn:
1.2.1. Hoá xạ trị kết hợp:
1 – Phác đồ 5-FU + leucovorin
Hóa trị 1:
- 5-FU 425 mg/m2 truyền tĩnh mạch ngày 1-5
- Leucovorin 20 mg/m2 truyền tĩnh mạch ngày 1-5
Hóa trị 2:
- 5-FU 400 mg/m2 truyền tĩnh mạch ngày 1-4 và 3 ngày cuối của đợt xạ trị
- Leucovorin 20 mg/m2 truyền tĩnh mạch ngày 1-4 và 3 ngày cuối của đợt xạ trị
- Hoá xạ trị đồng thời (5 tuần). Liều xạ trị: 45-50,4 Gy. Phân liều: 1,8 Gy/ngày.
2 – Phác đồ Capecitabine
- Capecitabine 750-1000mg/ m2 uống x 2 lần/ ngày 1-14. Chu kỳ 28 ngày.
- Điều trị 1 chu kỳ trƣớc và 2 chu kỳ sau xạ trị.
Hoặc:
- Capecitabine 625-825mg/ m2 uống x 2 lần/ ngày 1-5 hoặc ngày 1-7
- Dùng hàng tuần trong 5 tuần
3 – Phác đồ 5-FU
- Với xạ trị: 5-FU 200-250mg/m2 , truyền tĩnh mạch liên tục 24 giờ vào ngày 1-5 hoặc ngày 1-7.
- Hàng tuần x 5 tuần.
1.2.2. Hoá trị đơn thuần
1 – Phác đồ XELOX
- Oxaliplatin 130mg/ m2 truyền tĩnh mạch ngày 1
- Capecitabine 1000-1250 mg/ m2 uống x 2 lần/ ngày 1-14
- Chu kỳ 3 tuần x 8 chu kỳ
2 – Phác đồ EOX
- Epirubicin 50mg/ m2 truyền tĩnh mạch ngày 1
- Oxaliplatin 130mg/ m2 truyền tĩnh mạch ngày 1
- Capecitabine 625mg/ m2 uống 2 lần/ ngày, ngày 1-21
- Chu kỳ 3 tuần x 6 chu kỳ
3 – Phác đồ Hóa trị TS-1
- TS-1 40mg-50mg/ m2 x 2 lần/ngày uống ngày 1-28
- Chu kỳ 6 tuần x 12 tháng
4 – Phác đồ SOX
- Oxaliplatin 130mg/ m2 truyền tĩnh mạch ngày 1
- TS-1 40mg/ m2 x 2 lần/ngày uống ngày 1-14
- Chu kỳ 3 tuần x 8 chu kỳ.
Sau đó:
- TS-1 40mg/ m2 x 2 lần/ngày uống ngày 1-28
- Chu kỳ 6 tuần tới đủ 12 tháng kể từ khi điều trị hóa chất
5 – Phác đồ Docetaxel + TS-1
- Docetaxel 40mg/ m2 truyền tĩnh mạch ngày 1 chu kỳ 2-7
- TS-1 40mg/ m2 x 2 lần/ngày uống ngày 1-14
- Chu kỳ 3 tuần x 12 tháng.
6 – Phác đồ TS-1 + cisplatin
- TS-1 liều 40 – 60mg đƣờng uống 2 lần 1 ngày (tuỳ theo diện tích da nếu: < 1,25m2 : 40mg; 1,25 -1,5 m 2 : 50mg; > 1,5m2 : 60mg), sử dụng ngày 1-21
- Cisplatin 60mg/m2 , truyền tĩnh mạch ngày 8. Chu kỳ 5 tuần.
7 – Phác đồ TS-1 + cisplatin
- TS-1 liều 40 – 60mg đƣờng uống 2 lần 1 ngày (tuỳ theo diện tích da nếu: < 1,25m2 : 40mg; 1,25 – 1,5m2 : 50mg; > 1,5m2 : 60mg), sử dụng ngày 1-14.
- Cisplatin 60mg/m2 , truyền tĩnh mạch ngày 1. Chu kỳ 3 tuần.
8 – Phác đồ capecitabine
- Capecitabine 1.000 – 1.250mg/m2, uống 2 lần/ngày, ngày 1 – 14. Chu kỳ 3 tuần.
- Hoặc dùng liều thấp kéo dài (Metronomic) 500mg/m2 uống 3 lần/ngày vào tất cả các ngày. Chu kỳ 3 tuần.
- Hoặc dùng liều thấp kéo dài (Metronomic) 625mg/m2, uống 2 lần/ngày vào tất cả các ngày. Chu kỳ 3 tuần.
9 – Phác đồ Tegafur – Uracil (Ufur, Mefuform)
- Tegafur – Uracil 360mg tegafur/m 2 uống ngày 1 – 5/1 tuần, uống trong 16 tháng.
1.2.3. Hóa trị kết hợp phẫu thuật (Perioperation)
Dùng 3 chu kỳ trước phẫu thuật và 3 chu kỳ sau phẫu thuật. Các phác đồ được ưu tiên lựa chọn:
1 – Phác đồ oxaliplatin + 5-FU
- Oxaliplatin 85mg/m2, truyền tĩnh mạch ngày 1
- Leucovorin 400mg/m2, truyền tĩnh mạch ngày 1
- 5-FU 400mg/m2, truyền tĩnh mạch ngày 1
- 5-FU 1.200mg/m2, truyền tĩnh mạch liên tục 24 giờ vào ngày 1, 2. Chu kỳ 14 ngày.
2 – Phác đồ oxaliplatin + 5-FU
- Oxaliplatin 85mg/m2, truyền tĩnh mạch ngày 1
- Leucovorin 200mg/m2, truyền tĩnh mạch ngày 1
- 5-FU 2.600mg/m2, truyền tĩnh mạch liên tục 24 giờ vào ngày 1.
- Chu kỳ 14 ngày.
3 – Phác đồ oxaliplatin + capecitabine
- Oxaliplatin 130mg/m2, truyền tĩnh mạch ngày 1
- Capecitabine 1000-1250 mg/m2, uống 2 lần/ngày, ngày 1-14.
- Chu kỳ 21 ngày.
4 – Phác đồ oxaliplatin + 5-FU + docetaxel
- Oxaliplatin 85mg/m2, truyền tĩnh mạch ngày 1
- Leucovorin 200mg/m2, truyền tĩnh mạch ngày 1
- 5-FU 2.600mg/m2, truyền tĩnh mạch liên tục 24 giờ vào ngày 1
- Docetaxel 50mg/m2, truyền tĩnh mạch ngày 1
- Chu kỳ 14 ngày x 4 chu kỳ trƣớc phẫu thuật + 4 chu kỳ sau phẫu thuật (tổng 8 chu kỳ).
1.2.4. Hoá xạ trị kế tiếp
1 – Phác đồ paclitaxel + cisplatin
- Paclitaxel 50mg/m2, truyền tĩnh mạch ngày 1
- Cisplatin 30mg/m2, truyền tĩnh mạch ngày 1. Hàng tuần × 5 tuần trước phẫu thuật.
Sau đó:
- Paclitaxel 175mg/m2, truyền tĩnh mạch ngày 1
- Cisplatin 75mg/m2, truyền tĩnh mạch ngày 1.
- Chu kỳ 21 ngày × 3 chu kỳ sau phẫu thuật.
2 – Phác đồ docetaxel + cisplatin
Trước phẫu thuật:
- Docetaxel 75mg/m2, truyền tĩnh mạch ngày 1
- Cisplatin 75mg/m2, truyền tĩnh mạch ngày 1.
- Chu kỳ 21 ngày × 2 chu kỳ.
Sau đó:
- Docetaxel 20mg/m2, truyền tĩnh mạch ngày 1, 8, 15, 22, 29
- Cisplatin 25mg/m2, truyền tĩnh mạch ngày 1, 8, 15, 22, 29.
- Kết hợp cùng xạ trị.
3 – Phác đồ cisplatin + irinotecan
- Cisplatin 30mg/m2, truyền tĩnh mạch ngày 1, 8, 22, 29
- Irinotecan 50mg/m2, truyền tĩnh mạch ngày 1, 8, 22, 29.
- Kết hợp với xạ trị trƣớc phẫu thuật.
Sau đó:
- Cisplatin 30mg/m2, truyền tĩnh mạch ngày 1, 8
- Irinotecan: 65mg/m2, truyền tĩnh mạch ngày 1, 8.
- Chu kỳ 21 ngày × 3 chu kỳ sau phẫu thuật.
4 – Phác đồ cisplatin + irinotecan
Trước phẫu thuật:
- Cisplatin 30mg/m2, truyền tĩnh mạch ngày 1, 8
- Irinotecan: 65mg/m2, truyền tĩnh mạch ngày 1, 8.
- Chu kỳ 21 ngày × 2 chu kỳ.
Sau đó:
- Cisplatin 30mg/m2, truyền tĩnh mạch ngày 1, 8
- Irinotecan: 65mg/m2, truyền tĩnh mạch kết hợp với xạ trị vào các ngày 1, 8, 15, 22 hoặc 1, 8, 22, 29.
5 – Phác đồ cisplatin + 5-FU + paclitaxel
Trước phẫu thuật:
- Cisplatin 20mg/m2, truyền tĩnh mạch ngày 1-5 5-FU 200mg/m2 , truyền tĩnh mạch 24 giờ ngày 1-21.
- Chu kỳ 28 ngày × 2 chu kỳ.
Sau đó:
- Paclitaxel 45mg/m2 , truyền tĩnh mạch ngày 1
- 5-FU 300mg/m2, truyền tĩnh mạch 24 giờ ngày 1-5.
- Hàng tuần × 5 tuần kết hợp cùng xạ trị.
1.2.5. Một số phác đồ khác
1 – Phác đồ 5-FU + cisplatin
- 5-FU 2.000mg/m2, truyền tĩnh mạch liên tục 48 giờ vào ngày 1, 2
- Cisplatin 50mg/m2, truyền tĩnh mạch ngày 1.
- Chu kỳ 14 ngày x 4-6 chu kỳ trước phẫu thuật + 4-6 chu kỳ sau phẫu thuật (tổng 12 chu kỳ).
2 – Phác đồ epirubicin + cisplatin + 5-FU (ECF)
- Epirubicin 50mg/m2, truyền tĩnh mạch ngày 1
- Cisplatin 60mg/m2, truyền tĩnh mạch ngày 1 5-FU 200mg/m2 /ngày, truyền tĩnh mạch 21 ngày.
- Chu kỳ 3 tuần
3 – Phác đồ epirubicin + oxaliplatin + capecitabine (EOX)
- Epirubicin 50mg/m2, truyền tĩnh mạch ngày 1
- Oxaliplatin 130mg/m2, truyền tĩnh mạch ngày 1 trong 2 giờ
- Capecitabine 625mg/m2 /ngày, uống 2 lần/ngày, ngày 1-21.
- Chu kỳ 21 ngày
4 – Phác đồ epirubicin + oxaliplatin + 5-FU
- Epirubicin 50mg/m2, truyền tĩnh mạch ngày 1
- Oxaliplatin 135mg/m2, truyền tĩnh mạch ngày 1 trong 2 giờ
- 5-FU 200mg/m2 /ngày, truyền tĩnh mạch 21 ngày. Chu kỳ 3 tuần.
5 – Phác đồ epirubicin + cisplatin + capecitabine (ECX)
- Epirubicin 50mg/m2, truyền tĩnh mạch ngày 1
- Cisplatin 60mg/m2, truyền tĩnh mạch ngày 1
- Capecitabine 625mg/m2 /ngày, uống 2 lần/ngày, ngày 1-21.
- Chu kỳ 21 ngày.
1.3. Phác đồ điều trị triệu chứng
Phác đồ điều trị bệnh ung thư dạ dày triệu chứng này thường được chỉ định cho bệnh nhân ung thư giai đoạn muộn khi đã xuất hiện các biến chứng như: xuất huyết dạ dày, hẹp môn vị,… việc phẫu thuật không thể điều trị tận gốc được.
Mục tiêu điều trị các biến chứng, triệu chứng làm giảm đau đớn cho người bệnh và kéo dài thời gian sống cho người bệnh.
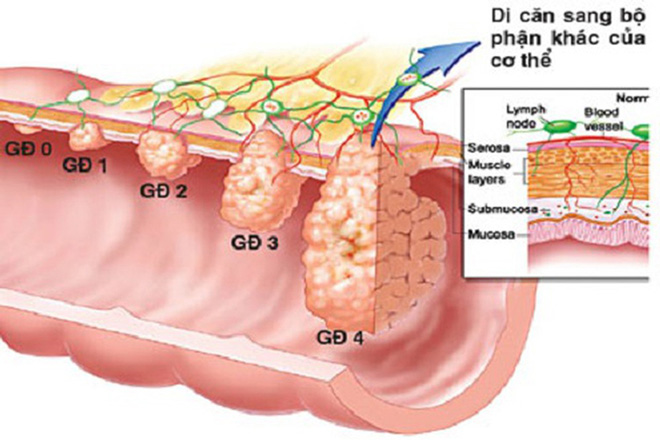
1.3.1. Các phác đồ phối hợp
1 – Phác đồ ECF
- Epirubicin 50mg/ m2 truyền tĩnh mạch ngày 1
- Cisplatin 60mg/ m2 truyền tĩnh mạch ngày 1
- 5-Fluorouracil 200 mg/ m2 truyền tĩnh mạch ngày 1-21
- Chu kỳ 21 ngày
2 – Phác đồ EOX
- Epirubicin 50mg/ m2 truyền tĩnh mạch ngày 1
- Oxaliplatin 130mg/ m2 truyền tĩnh mạch ngày 1
- Capecitabine 625 mg/ m2 uống 2 lần/ ngày, ngày 1-21
- Chu kỳ 21 ngày x 6 chu kỳ
3 – Phác đồ DCF
- Docetaxel 75mg/ m2 truyền tĩnh mạch ngày 1
- Cisplatin 75mg/ m2 truyền tĩnh mạch ngày 1
- 5FU 750mg/ m2 truyền tĩnh mạch liên tục ngày 1-5
- Chu kỳ 21 ngày
Hoặc:
- Docetaxel 75mg/ m2 truyền tĩnh mạch ngày 1
- Cisplatin 75mg/ m2 truyền tĩnh mạch ngày 1
- Capecitabine 650mg/ m2 uống 2 lần/ ngày, ngày 1-21
- Chu kỳ 21 ngày
Hoặc:
- Docetaxel 50mg/m2 truyền tĩnh mạch ngày 1
- Oxaliplatin 100mg/m2 truyền tĩnh mạch ngày 1
- Capecitabine 650mg/m2 uống 2 lần/ ngày, ngày 1-21
- Chu kỳ 21 ngày
Hoặc:
- Docetaxel 50mg/m2 truyền tĩnh mạch chậm ngày 1
- Oxaliplatin 85mg/m2 truyền tĩnh mạch ngày 1
- 5 FU 2400mg/m2 truyền tĩnh mạch 46 giờ Folinic acid 400mg/m2 truyền tĩnh mạch ngày 1-2
- Chu kỳ 14 ngày
4 – Phác đồ Docetaxel + Cisplatin
- Docetaxel 70-85mg/ m2 truyền tĩnh mạch ngày 1
- Cisplatin 70-75mg/ m2 truyền tĩnh mạch ngày 1
- Chu kỳ 21 ngày
5 – Phác đồ Paclitaxel + Cisplatin hoặc Carboplatin
- Paclitaxel 135-200mg/ m2 truyền tĩnh mạch ngày 1
- Cisplatin 75mg/ m2 truyền tĩnh mạch ngày 1
- Chu kỳ 21 ngày
Hoặc:
- Paclitaxel 90mg/ m2 truyền tĩnh mạch ngày 1
- Cisplatin 75mg/ m2 truyền tĩnh mạch ngày 1
- Chu kỳ 14 ngày
Hoặc:
- Paclitaxel 200mg/ m2 truyền tĩnh mạch ngày 1
- Carboplatin AUC 5 truyền tĩnh mạch ngày 1
- Chu kỳ 21 ngày
6 – Phác đồ Docetaxel + Irinotecan
- Docetaxel 35mg/ m2 truyền tĩnh mạch ngày 1, 8
- Irinotecan 50mg/ m2 truyền tĩnh mạch ngày 1, 8
- Chu kỳ 21 ngày
7 – Phác đồ IRI-CIS
- Irinotecan 50mg/ m2 truyền tĩnh mạch ngày 1, 8
- Cisplatin 25-30mg/ m2 truyền tĩnh mạch ngày 1, 8
- Chu kỳ 21 ngày
8 – Phác đồ Irinotecan + cisplatin
- Irinotecan 65mg/m2 , truyền tĩnh mạch ngày 1, ngày 8.
- Cisplatin 25-50mg/m2 , truyền tĩnh mạch ngày 1.
- Chu kỳ 21 ngày
9 – Phác đồ Irinotecan + capecitabine
- Irinotecan 250mg/m2, truyền tĩnh mạch ngày 1
- Capecitabine 1000-1250mg/m2, uống 2 lần/ngày, ngày 1-14.
- Chu kỳ 21 ngày
10 – Phác đồ Cisplatin + TS-1
- Cisplatin 75mg/m2 truyền tĩnh mạch ngày 1
- TS-1 25mg/m2 x 2 lần/ngày uống 21 ngày
11 – Phác đồ TS-1 + cisplatin
- TS-1 liều 40-60mg đường uống 2 lần 1 ngày (tuỳ theo diện tích da nếu: <1,25m2 : 40mg; 1,25-1,5m2 : 50mg; >1,5m2 : 60mg), sử dụng ngày 1-14.
- Cisplatin 60mg/m2 , truyền tĩnh mạch ngày 1. Chu kỳ 3 tuần.
…
1.3.2. Đơn hoá trị
1 – Phác đồ Taxane
- Docetaxel 75-100mg/ m2 truyền tĩnh mạch ngày 1
- Chu kỳ 21 ngày
Hoặc:
- Paclitaxel 135-250mg/ m2 truyền tĩnh mạch ngày 1
- Chu kỳ 21 ngày
Hoặc:
- Paclitaxel 80mg/ m2 truyền tĩnh mạch ngày 1, 8, 15, 22
- Chu kỳ 28 ngày
2 – Phác đồ 5-FU
- 5-FU 800mg/m2, truyền tĩnh mạch 24 giờ ngày 1-5.
- Chu kỳ 28 ngày
3 – Phác đồ Irinotecan
- Irinotecan 250-350mg/ m2 truyền tĩnh mạch ngày 1
- Chu kỳ 21 ngày
Hoặc:
- Irinotecan 150-180mg/ m2 truyền tĩnh mạch ngày 1
- Chu kỳ 14 ngày
Hoặc:
- Irinotecan 125mg/ m2 truyền tĩnh mạch ngày 1, 8
- Chu kỳ 21 ngày
4 – Phác đồ 5-FU đường uống
- Capecitabine 1000-1250mg/ m2 uống x 2 lần/ ngày 1-14
- Chu kỳ 21 ngày cho tới khi bệnh tiến triển.
Hoặc:
- TS-1 80-120 mg/ngày, uống 4 tuần, nghỉ 2 tuần, chu kỳ 6 tuần cho tới khi bệnh tiến triển.
Hoặc:
- TS-1 80-120 mg/ngày, uống 2 tuần, nghỉ 1 tuần, chu kỳ 3 tuần cho tới khi bệnh tiến triển.
- UFT (liều Tegafur) 100 mg/m2 uống 3 lần ngày trong 4 tuần, nghỉ 1 tuần, chu kỳ 5 tuần cho tới khi bệnh tiến triển.
1.3.3. Điều trị đích
Phác đồ Trastuzumab + hóa trị (cho người bệnh bộc lộ Her-2 qua mức)
- Trastuzumab 8mg/ kg truyền tĩnh mạch ngày 1 chu kỳ đầu, sau đó:
- Trastuzumab 6mg/ kg truyền tĩnh mạch ngày 1 Chu kỳ 21 ngày (cùng hóa trị)
Hoặc:
- Trastuzumab 6mg/ kg truyền tĩnh mạch ngày 1 chu kỳ đầu, sau đó:
- Trastuzumab 4mg/ kg truyền tĩnh mạch ngày 1
- Chu kỳ 14 ngày (cùng hóa trị)
Hóa trị:
- Cisplatin 80mg/ m2 truyền tĩnh mạch ngày 1
- Capecitabine 1000-1250mg/ m2 uống x 2 lần/ ngày 1-14
- Chu kỳ 21 ngày.
1.3.4. Điều trị miễn dịch
- Pembrolizumab (điều trị bước hai hoặc thay thế cho ngƣời bệnh có MSI cao hoặc dMMR; bước ba hoặc thay thế cho người bệnh có PD-L1 dương tính)
- Pembrolizumab 200mg truyền tĩnh mạch ngày 1
- Chu kỳ 21 ngày
1.4. Phác đồ điều trị phối hợp cho UTDD giai đoạn không có khả năng phẫu thuật triệt căn
Áp dụng trong giai đoạn muộn khi tế bào ung thư đã di căn sang các bộ phận khác như xương, phổi, di căn sang phúc mạc. Hoặc tình trạng người bệnh không cho phép phẫu thuật, rủi ro trong phẫu thuật cao, người bệnh hoặc người nhà không chấp nhận phương pháp phẫu thuật.
Mục tiêu điều trị của phác đồ là: Điều trị triệu chứng, kéo dài tuổi thọ và cải thiện cuộc sống cho người bệnh.
Thời điểm này, thường áp dụng các phác đồ điều trị phối hợp:
1 – Cisplatin-Fluoropyrimidine (CF)
- Cisplatin kết hợp với các fluoropyrimidine dạng uống – do mối nguy cơ tiềm năng và sự bất tiện khi dùng 5-FU truyền liên tục.
- Các nghiên cứu đã nỗ lực thay thế bằng các dẫn xuất fluoropyrimidine đường uống như uracil-ftorafur (UFT), capecitabine và TS-1.
2 – Docetaxel, Cisplatin và Fluoropyrimidine (DCF)
- Kết quả của thử nghiệm ngẫu nhiên so sánh phối hợp DCF với CF (thử nghiệm TAX325) cho thấy phác đồ phối hợp 3 thuốc có hiệu quả hơn mặc dù độc tính tƣơng ứng cũng tăng đáng kể.
- Tuy nhiên, không có sự khác biệt về tỷ lệ tử vong do điều trị.
3 – Docetaxel kết hợp capecitabine
- Cho tỷ lệ đáp ứng trong khoảng 39-46%.
- Thời gian bệnh không tiến triển trung bình là 4,2-6,1 tháng, thời gian sống thêm toàn bộ trung bình là 8,4-15,8 tháng.
4 – Irinotecan với Fluoropyrimidine-Leucovorin (FOLFIRI):
- Một thử nghiệm phase III đã so sánh IF (irinotecan-fluorouracil) và CF cho thấy hiệu quả không kém hơn.
- Không có sự khác biệt trong tỷ lệ đáp ứng toàn bộ (31,8% với IF và 25,8% với CF), thời gian tới khi bệnh tiến triển (5 tháng với IF và 4,2 tháng với CF) cũng như thời gian sống toàn bộ (9 tháng với IF và 8,7 tháng với CF).
- Độc tính ở nhóm IF thấp hơn, đặc biệt tỷ lệ sốt hạ bạch cầu. Kết luận được đưa ra là IF không kém hơn CF mà có vẻ ít độc tính hơn.
5 – Epirubicin, Cisplatin, và Fluoropyrimidine (ECF):
- Phác đồ 3 thuốc epirubicin, cisplatin và fluorouracil (ECF) đã đƣợc nghiên cứu. Hai thử nghiệm ngẫu nhiên phase III đã so sánh ECF với một phối hợp không có cisplatin (FAMTX) hay không có anthracycline (MCF).
- Trong nghiên cứu đầu tiên, ECF hiệu quả hơn FAMTX cả về tỷ lệ đáp ứng và thời gian sống trung bình (8,7 tháng so với 6,1 tháng).
- Thử nghiệm thứ hai so sánh ECF với MCF ở 574 ngƣời bệnh, tỷ lệ đáp ứng toàn bộ là tƣơng đương ở 2 nhóm nhưng ECF cao hơn đôi chút (9,4 so với 8,7 tháng), độc tính dung nạp đƣợc dù ức chế tủy xương gặp nhiều hơn ở nhóm MCF.
6 – Cisplatin và Irinotecan (IC)
- Trong một thử nghiệm phase II, tỷ lệ đáp ứng đạt đƣợc khá và độc tính dung nạp đƣợc.
7 – Phác đồ phối hợp Oxaliplatin
- Một số chế độ phối hợp khác nhau đã được nghiên cứu bao gồm FOLFOX, EOF, XELOX [CAPOX], TS-1 với oxaliplatin.
- Tỷ lệ đáp ứng trong khoảng từ 40%-67%, thời gian sống trung bình từ 8-15 tháng.
8 – Phác đồ có TS-1
- Kết hợp TS-1 với irinotecan cho đáp ứng toàn bộ là 47,7% và với nhóm chƣa đƣợc hóa trị trƣớc đó là 59%. Trung vị sống thêm toàn bộ là 272 ngày và với nhóm hóa trị lần đầu là 322 ngày.
- Kết hợp TS-1 với Docetaxel cho đáp ứng toàn bộ và trung vị sống thêm tăng lên.
- Phác đồ TS-1 kết hợp Cisplatin chỉ định cho UTDD tiến xa, di căn.
Quy trình điều trị ung thư dạ dày
2. Một số phác đồ điều trị bệnh ung thư dạ dày di căn xa theo hướng dẫn của thế giới
Hiện nay, bác sĩ không chỉ dựa vào phác đồ của bộ y tế chung mà còn tham khảo những phác đồ của thế giới để tìm được phương pháp điều trị hiệu quả nhất cho người bệnh.
2.1. Hướng dẫn thực hành lâm sàng của mạng lưới ung thư quốc gia Mỹ (National Comprehensive Cancer Network – NCCN)
Bác sĩ lựa chọn điều trị giảm nhẹ hoặc khuyến cáo chăm sóc tích cực với tình trạng của người bệnh dựa trên điểm ECOG.
Hướng dẫn điều trị ung thư dạ dày gồm 2 bước điều trị:
- Điều trị giảm nhẹ bước 1: Lựa chọn phác đồ điều trị theo tình trạng toàn thân và bệnh mắc kèm, độc tính của phác đồ. Hóa chất được dùng trong điều trị gôm nhóm: Fluoropyrimidine ( fluorouracil , capecitabine), nhóm platinum, nhóm taxane,… Bác sĩ sẽ lựa chọn phác đồ điều trị hợp lý cho người bệnh, dựa vào tình trạng bệnh. Nếu bệnh nhân có biểu hiện HER -2 quá mức cần kết hợp với Trastuzumab.
- Điều trị giảm nhẹ bước 2: Lựa chọn phác đồ điều trị dựa vào bước 1 và tình trạng toàn thân. Một số phác đồ sử dụng trong lần điều trị này là: Ramucirumab, paclitaxel, Docetaxel, Paclitaxel, Irinotecan, Trifluridine,… Với người bệnh MSI cao hoặc bất thường trong gen thì cần sử dụng Pembrolizumab.
- Chăm sóc tích cực để giúp làm giảm triệu chứng, cải thiện cuộc sống, nâng cao tỷ lệ sống cho bệnh nhân.
2.2. Hướng dẫn thực hành lâm sàng của Hiệp hội ung thư châu Âu (ESMO – European society medical oncology)
Theo hướng dẫn của hiệp hội ung thư châu Âu – ESMO có 2 bước điều trị giảm nhẹ:
- Điều trị giảm nhẹ bước 1: Lựa chọn phác đồ hóa trị liệu với người bệnh không phẫu thuật hoặc đã di căn – giai đoạn 4. Hóa trị liệu lựa chọn phác đồ 2 hóa chất hoặc 3 hóa chất như kết hợp platinum và fluoropyrimidine. Các phác đồ trong các thử nghiệm pha II ở bệnh nhân cao tuổi bao gồm capecitabine – oxaliplatin, FOLFOX (leucovorin, 5-FU và oxaliplatin), capecitabine đơn chất và S1 (ở bệnh nhân châu Á). Phác đồ FLOT liên quan đến xu hướng cải thiện sống thêm không tiến triển nhưng cũng tăng độc tính.
- Điều trị giảm nhẹ bước 2 và các bước tiếp theo sử dụng thêm nhóm taxana (Docetaxel, paclitaxel) hoặc irinotecan hoặc ramucirumab đơn hóa chất hoặc kết hợp với paclitaxel được khuyến nghị cho những bệnh nhân PS 0-1.
- Ngoài ra điều trị đích cũng được khuyên dùng kết hợp cho người bệnh ung thư dạ dày có biểu hiện HER-2. Điều trị đích thường sử dụng kết hợp với platinum và fluoropyrimidine.
- Tia xạ phân liều là phương pháp có hiệu quả và dung nạp tốt để giảm các triệu chứng chảy máu, tắc ruột và đau.
2.3. Khuyến cáo của Hiệp hội ung thư châu Âu dành cho bệnh nhân châu Á (Pan- Asian adapted ESMO Clinical Practice Guidelines)
Bệnh nhân mắc ung thư dạ dày đã di căn – giai đoạn 4 giống như người châu Âu đều sử dụng liệu pháp điều trị toàn thân – hóa trị liệu. Người bệnh cũng được kết hợp với dấu hiệu toàn thân và chức năng của các cơ quan khác.
Khuyến cáo bao gồm điều trị qua 2 bước:
- Bước 1: Sử dụng phác đồ platinum và fluoropyrimidine trong giai đoạn muộn. Với bệnh nhân giai đoạn muộn nhưng tình trạng toàn thân tốt và kiểm soát được độc tính sử dụng phác đồ 3 hóa chất platinum – fluoropyrimidine- taxane. Với bệnh nhân cao tuổi sử dụng phác đồ F fluoropyrimidine – platinum và fluoropyrimidine đơn hóa chất.
- Bước 2: Phác đồ đơn chất tanxane ( Docetaxel, paclitaxel) hoặc irinotecan hoặc ramucirumab được sử dụng cho người bệnh PS 0-1.
- Bước 3 hoặc các bước tiếp theo lựa chọn Nivolumab, pembrolizumab hoặc trifluridine – tipiracil.
- Điều trị đích là kết hợp giữa trastuzumab và platinum và fluoroprymidine với bệnh nhân có HER-2 quá mức.
- Phẫu thuật cắt bỏ dạ dày khi đã di căn hoặc trong giai đoạn muộn ít được khuyến cáo.
2.4. Hướng dẫn điều trị của Hiệp hội ung thư dạ dày Nhật Bản (Japanese Gastric Cancer Association)
Hướng dẫn của hiệp hội ung thư dạ dày Nhật Bản gồm các bước sau:
Bước 1:
- HER (-): Lựa chọn phác đồ S1- Cisplatin, XeloCisplatin, SOX, FLOFOX, CapeOX
- HER (+): Lựa chọn phác đồ Capecitabine – Cisplatin – Trastuzumab, S1 – Cisplatin – Trastuzumab
Bước 2: Sử dụng đơn chất wPTX-ramucirumab,
Bước 3: Sử dụng đơn chất Nivolumab, irinotecan.
Với bệnh nhân có HER -2 quá mức thì sử dụng kết hợp 5-FU ở bước 1 và các bước sau dùng DXT hoặc PTX đơn chất hoặc kết hợp với Ramucirumab,…
Giống với các hướng dẫn trên đều không khuyến khích cắt bỏ dạ dày nếu như không cần thiết.
2.5. Hướng dẫn thực hành lâm sàng ở Hàn Quốc
Hướng dẫn của y tế Hàn Quốc gồm bước điều trị:
- Bước 1: Sử dụng phác đồ Platinum và fluoropyrimidine được ưu tiên lựa chọn. Bệnh nhân có HER -2 quá mức lựa chọn kết hợp Trastuzumab với capecitabine hoặc fluorouracil và cisplatin.
- Bước 2: Sử dụng Ramucirumab kết hợp với paclitaxel trong lần điều trị tiếp theo. Phác đồ thay thế là đơn trị liệu irinotecan, docetaxel, paclitaxel hoặc ramucirumab.
- Bước 3: Sử dụng đơn hóa trị Nivolumab, irinotecan, taxane, pembrolizumab.
- Cắt bỏ dạ dày không được khuyên dùng trong hướng dẫn của y tế Hàn Quốc về điều trị ung thư dạ dày trong trường hợp di căn, trừ trường hợp chỉ định giảm nhẹ các triệu chứng.
- Xạ trị có thể được sử dụng kết hợp với hóa trị giúp giảm các triệu chứng và tăng tiên lượng sống.
3. Ví dụ cụ thể về phác đồ điều trị bệnh ung thư dạ dày giai đoạn muộn
Bệnh viện Bạch Mai là một trong những bệnh viện điều trị ung thư uy tín tại Việt Nam. Một ví dụ bác sĩ Bạch Mai -GS. TS Mai Trọng Khoa và BS Nguyễn Thị Hoa Mai điều trị cho bệnh nhân ung thư dạ dày với phác đồ XELOX.
Ví dụ cụ thể về phác đồ điều trị cho bệnh nhân ung thư dạ dày giai đoạn muộn, được điều trị bởi GS. TS Mai Trọng Khoa, BS Nguyễn Thị Hoa Mai (làm việc tại Trung tâm Y học hạt nhân và Ung bướu – Bệnh viện Bạch Mai).
Bệnh nhân:
- Lý do vào viện: Đau thượng vị, gầy sút cân.
- Bệnh sử: 2 tháng trước khi vào viện bệnh nhân đau bụng âm ỉ vùng thượng vị, ăn uống kém, gầy sút 3kg/ 2 tháng. Bệnh nhân đi khám, soi dạ dày phát hiện toàn bộ hang vị có tổn thương sùi loét, dễ chảy máu. Bệnh nhân được nhập viện Trung tâm Y học hạt nhân và Ung bướu, Bệnh viện Bạch Mai chẩn đoán và điều trị.
- Tiền sử: Bản thân khỏe mạnh, không có bệnh lý nội, ngoại khoa kèm theo. Gia đình không có ai bị ung thư.
Bệnh nhân được chẩn đoán:
- Ung thư dạ dày di căn gan nhiều khối, di căn hạch. Giai đoạn IV. Giải phẫu bệnh: Ung thư biểu mô tuyến kém biệt hóa.
Bệnh nhân được chỉ định:
- Tiến hành nâng cao thể trạng
- Kết hợp điều trị hoá chất phác đồ XELOX chu kì 21 ngày, cụ thể:
- Oxaliplatin: 130 mg/m2 da, truyền tĩnh mạch ngày 1
- Capecitabine: 1000-1250 mg/m2 da, ngày uống 2 lần, ngày 1-14.
Đánh giá điều trị: Trong quá trình điều trị hoá chất, bệnh nhân không gặp các tác dụng phụ nghiêm trọng
Sau 4 chu kỳ hoá chất, bệnh đáp ứng một phần.
- Về lâm sàng: bệnh nhân hết đau thượng vị, ăn uống ngon miệng, sinh hoạt bình thường, tăng 4 kg. Khám bụng không sờ thấy gan.
- Tác dụng phụ bệnh nhân gặp phải trong quá trình điều trị hóa chất: Xạm da lòng bàn tay bàn chân, tuy nhiên không ảnh hưởng đến sinh hoạt hằng ngày.
- Các xét nghiệm cận lâm sàng: chất chỉ điểm khối u giảm: CEA: 9,16 ng/ ml (giảm); CA 72-4: 3.6 U/ml
- Tiến hành chụp cắt lớp vi tính ổ bụng đánh giá lại sau 3 chu kì hoá chất cho thấy các khối tổn thương ở nhu mô gan giảm kích thước, ngấm thuốc ít sau tiêm. Kích thước khối lớn nhất: 10x 13 mm.
Sau 8 chu kì hóa chất XELOX:
- Bệnh nhân ăn uống tốt, không đau bụng, xạm da lòng bàn tay chân, không gặp các tác dụng phụ nghiêm trọng khác.
- Chất chỉ điểm khối u giảm về mức trong giới hạn bình thường: CEA: 4,2 ng/ ml (giảm); CA 72-4: 1,58 U/ml
- Soi dạ dày: Hang vị có tổn thương thâm nhiễm, bề mặt có loét nông. Không gây hẹp môn vị
- Chụp cắt lớp vi tính lồng ngực: không thấy tổn thương thứ phát
- Chụp cắt lớp vi tính ổ bụng: tổn thương dạng nang nhỏ rải rác trong nhu mô gan, kích thước 10-12 mm không ngấm thuốc sau tiêm
Kết luận:
- Bệnh nhân nam, 73 tuổi, chẩn đoán K dạ dày di căn gan, hạch, sau điều trị 8 chu kỳ hóa chất XELOX bệnh đáp ứng một phần.
- Hướng điều trị tiếp: Do bệnh nhân tuổi cao, dự kiến tiếp tục duy trì hóa chất đường uống cho bệnh nhân với phác đồ: capecitabine 1000- 1250 mg/ m2 da, uống 2 lần/ ngày từ ngày 1-14, chu kỳ 21 tuần với mục tiêu duy trì bệnh ổn định.
4. Theo dõi và tiên lượng
Người bệnh sau khi điều trị cần được theo dõi định kỳ để phát hiện sớm dấu hiệu tác dụng phụ của phác đồ hay tình trạng tái phát. Cụ thể:
4.1. Theo dõi
Tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị ung thư dạ dày” của Bộ Y tế hướng dẫn:
- Khám lâm sàng 3-6 tháng/lần trong 2 năm đầu, 6 tháng/lần trong 3 năm tiếp theo.
- Trong các trƣờng hợp khác (người bệnh có nguy cơ cao, có tổn thương theo dõi…) có thể theo dõi định kỳ sát hơn 2 tháng/lần.
- Xét nghiệm CEA, CA 72-4, CA 19-9: 3-6 tháng/lần trong 2 năm đầu, 6 tháng/lần trong 3-5 năm.
- Chẩn đoán hình ảnh (CT, siêu âm, XQ) ngực/bụng 3-6 tháng/lần trong 2 năm đầu, 6-12 tháng/lần đến 5 năm.
- Chụp PET/CT: khi nghi ngờ tái phát hoặc di căn hoặc CEA hoặc CA 72-4 hoặc CA 19-9 tăng.
- Nội soi dạ dày 6-12 tháng/lần
4.2. Tiên lượng
- Thời gian sống thêm 5 năm từ 20-25%.
- Các yếu tố tiên lượng bệnh bao gồm độ xâm lấn u, di căn hạch và giai đoạn
- bệnh.
- Một số yếu tố khác cũng ảnh hưởng đến tiên lượng như: thể giải phẫu bệnh, độ.
Bài viết trên đã tóm tắt các phác đồ điều trị bệnh ung thư dạ dày do Bộ Y tế ban hành hướng dẫn và một số phác đồ trên thế giới. Với mỗi ca bệnh sẽ có những phác đồ điều trị khác nhau phụ thuộc vào giai đoạn bệnh, khả năng đáp ứng, sức khoẻ… vì thế để được tư vấn chi tiết hơn mời bạn đọc liên hệ với hotline 094 230 0707 của Bệnh viện ung bướu Hưng Việt.
Bài viết trên chỉ mang tính chất tham khảo, không thay thế cho việc chẩn đoán hoặc điều trị y khoa.








Hướng dẫn chẩn đoán và điều trị ung thư dạ dàyXem chi tiết
BS CKI Lê Trọng Hậu
Bác sĩ CKI
Nhắc đến BS Lê Trọng Hậu, bệnh nhân của Hưng Việt không thể quên hình ảnh vị bác sĩ đứng tuổi với nụ cười hiền, ngày ngày đồng hành cùng “người bạn thân” là chiếc ống nghe phổi, luôn nhanh nhẹn vừa khám, vừa nghe và tư vấn mọi vấn đề cho sức khỏe của bệnh nhân. Với bề dày 40 năm kinh nghiệm khám và điều trị các bệnh Hô hấp, cùng tinh thần không ngừng cố gắng nâng cao trình độ chuyên môn và bản lĩnh nghề nghiệp để có thể mang lại sức khỏe, niềm vui, sự…